1) Généralités
Physiologie 0 : Peut être représentée selon le modèle de Bouchon (1+2+3)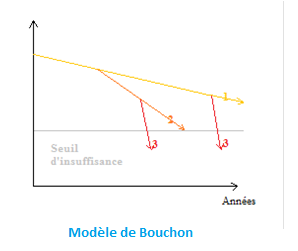 1) Vieillissement normal :
1) Vieillissement normal :
– Sarcopénie
– Ostéopénie
– Diminution de l’acuité visuelle et auditive
– Augmentation du temps de réaction
2) Pathologies chroniques sous-jacentes 3
– Trouble de la marche et de l’équilibre
– Dénutrition, diminution de la force des membres inférieurs
– Arthrose du rachis ou des membres inférieurs, anomalie des pieds
– Trouble sensitif et visuel
– Syndrome dépressif ou démentiel
3) Facteurs précipitants 1B
> Intrinsèques
– Cardiologique : troubles du rythme ou de la conduction, hypotension orthostatique ; syndrome coronarien aigu ; embolie pulmonaire ; rétrécissement aortique serré ; syncopes neurocardiogéniques (syndrome du sinus carotidien, malaise vagal, syncopes situationnelles)
– Neurologique : Déficit sensitivomoteur transitoire ou constitué ; syndrome confusionnel ; crise épileptique
– Vestibulaire : vertige ; instabilité ; nystagmus
– Métabolique : hypoglycémie (iatrogène ++) ; hyponatrémie ; déshydratation ; hypo et hyperkaliémie responsables de troubles du rythme paroxystiques ; hypercalcémie ; alcoolisme 3
– Toxique : Iatrogénie (psychotropes et antihypertenseurs ; Polymédication) ; intoxication alcoolique ; sevrage
> Extrinsèque (Environnement inadapté)
– Mobilier et W-C inadaptés ; habits trop longs ; mauvais état du sol mouillé glissant ou irrégulier ; chaussage inadapté maintenant mal le pied, à semelle usée ou glissante ; obstacles ; éclairage insuffisant…
Epidémio 1 :
– 30% des hospitalisations après 65 ans 0
– fréquence (min 1 chute par an) : 20 – 30% au delà de 65 ans, 50% au delà de 80 ans
– 15% des chutes sont responsable de traumatismes osseux (1/3 des cas sont des fractures du col fémoral)
– 50% de mortalité à 12 mois en cas de séjour au sol > 1h
> Les facteurs prédisposants :
– Antécedant de chute / fracture traumatique (RRx16 !)
– Age ≥ 80 ans, sexe féminin
– Prise médicamenteuses (psychotropes ; anticholinergiques : oxybutynine ; antihistaminiques ; médicaments à visée cardiovasculaires : diurétiques ; digoxine ; antiarythmique de classe 1 ; polymédication)
– Troubles de la marche et de l’équilibre
– Atteintes neurologiques (séquelles de maladie cérébrovasculaires, troubles neurocognitifs majeurs dont la maladie d’Alzheimer et la démence à corps de Lewy, maladie de Parkinson et autres syndromes parkinsoniens, hydrocéphalie chronique de l’adulte)
– Faiblesse musculaire des membres inférieurs
– Dénutrition protéino-énergétique
– Arthrose des membres inférieurs et/ou du rachis, anomalie des pieds
– Troubles de la sensibilité superficielle et/ou proprioceptive des membres inférieurs
– Symptômes de dépression
– Déclin cognitif
> Les facteurs précipitants
2) Diagnostic 0
Le diagnostic de chute est souvent évident, rapporté par le patient ou l’entourage (pour le bilan, cf ci-dessous).
– Présence de complications
– Facteur précipitant grave (pathologie aigüe)
– Caractère répétitif de la chute (surtout en cas d’augmentation récente de la fréquence des chutes, de trouble de la marche/équilibre ou de plus de 3 facteur de risque de chute ; station au sol prolongée après une chute 1B)
– Situation à risque de chute grave (cf pronostic)
3) Evolution 1A
A) Histoire naturelle
Les chutes peuvent être classées en trois catégories
– Chute isolée sans cause retrouvée
– Chutes répétitives pathologiques
– Chutes associées à une cause directement responsable, sans ou avec perte de connaissance
Pronostic : on distingue 3 principales situations à risques graves
– Ostéoporose avancée
– Prise d’un traitement anticoagulant
– Isolement social et familial
B) Complications
– Fracture : col du fémur (20 – 30%) ; avant-bras (poignet avec fracture de Pouteau-Colles) ; bras (extrémité supérieure de l’humérus) ; cheville ; rachis (tassement vertébral) ; bassin ; côtes ; crâne.
– Traumatisme sans fracture : plaies ; érosions cutanées ; hématomes multiples ; rhabdomyolyse
– Complications de l’immobilisation : déshydratation, rhabdomyolyse, pneumopathie d’inhalation, escarre, MTEV …
– Psychogènes : syndrome anxio-dépressif, syndrome post-chute, perte d’autonomie
4) PEC 1B
A) Bilan
-
Bilan initial
| BILAN INITIAL DEVANT UNE CHUTE CHEZ LA PERSONNE AGEE 3 |
|---|
| Interrogatoire : questionnaire standardisé (cf ci-dessous) |
| Examen physique : examen complet à la recherche des facteurs prédisposant et de facteurs précipitants. Il sera essentiellement centré sur les éléments traumatiques, l’examen cardio-vasculaire et l’examen neurologique avec des test de l’équilibre et de la marche |
-
6 principaux test pour le dépistage de trouble de l’équilibre
| Test | Pathologique si |
|---|---|
| Appui unipodale | < 5s avec écartement des bras |
| Times up and go test | > 20s |
| Five times sit-to-stand test | > 15s |
| Poussée sternale 2 | Absence d’adaptation |
| Stop walking when talking | Positif |
| Test de Tinetti 0 | 24 – 27 points (risque peu élevé, chercher une inégalité des membres) 20 – 23 points (risque élevé) < 20 points (risque très élevé) |
| Test de Romberg 0 | Positif |
-
Bilan de gravité
| Bilan de gravité (non systématique) |
|---|
| Rx osseuse ( si suspicion de fracture) Dosage des CPK et de la créatinine sérique (si séjour au sol > 1 heure) ECG (si malaise et/ou perte de connaissance) Glycémie (si la personne est diabétique) |
N.B : Ne pas faire une imagerie cérébrale si pas de signes d’appels d’une indication précise !!
-
Bilan étiologique
| BILAN ETIOLOGIQUE |
|---|
| Ionogramme sanguin (troubles hydro électrolytiques ? ) ; Dosage sérique de la vitamine D ; NFS (si signes d’appel d’anémie) ; ECG (si signes d’appel cardiaque) ; Dosage de l’HbA1C chez le diabétique. |
Remarque : les examens suivant ne doivent être réalisé qu’en cas d’appel clinique/paraclinique = EEG, TDM, Echodoppler des artères cérébrales, Holter ECG des 24h, échographie cardiaque
B) Traitement
Ces mesures visent à prendre en charge la chute et à prévenir les récidives 0
-
A faire en cas de syndrome post chute
Urgence gériatrique !
– Hospitalisation
– Rééducation fonctionnelle
– Soutien psychologique
– Prise en charge pluridisciplinaire
-
A faire systématiquement
– Prise en charge des complications 1A
– Révision de la prescription des médicaments, si la personne prend un médicament associé au risque de chute et/ou si la personne est polymédicamentée ;
– Correction ou traitement des facteurs prédisposants ou précipitants modifiables (incluant les facteurs environnementaux de risque de chute) ;
– Port de chaussures à talons larges et bas (2-3 cm), à semelles fines et ferme avec une tige remontant haut (visant à stimuler la proprioception) ;
– Pratique régulière de la marche et/ou de toute activité physique (au moins 30 min/jour) ;
– Correction d’un éventuelle hypovitaminose D par une dose de charge puis par un apport journalier d’au moins 800 UI/j ;
– Apport calcique alimentaire compris entre 0,8 et 1,2 g/jour
-
A faire en cas de troubles de la marche et de l’équilibre
– Kinésithérapie motrice
– Poursuite des exercices en autorééducation entre les séances encadrées par un professionnel ;
– Aménagement de l’environnement ;
– Utilisation si nécessaire d’une aide technique à la marche adaptée au trouble locomoteur identifiés ;
– Travail de l’équilibre postural statique et dynamique ;
– Renforcement musculaire des membres inférieurs ;
– Apprentissage et travail de relever du sol.
-
A faire en cas d’ostéoporose avérée
PEC de l’ostéoporose pour prévenir les fractures.




