HGE
Fiche réalisée selon le plan MGS
Item ECNi 276
1) Généralité 1A
Déf : Désorganisation diffuse de l’architecture hépatique, avec une fibrose annulaire délimitant des nodules de régénération (amas d’hépatocytes).
Si la définition de la cirrhose est histologique, son diagnostic repose le plus souvent sur un faisceau d’arguments cliniques, biologiques et d’imagerie.
Etiologies : toute agression chronique du foie ++
> Les plus fréquentes
– Hépatopathie alcoolique
– Hépatites virales chroniques (VHB/VHC)
– Stéatopathie métabolique
> Plus rarement
– maladie des voies biliaires (cirrhose biliaire primitive ou secondaire, cholangite sclérosante),
– hépatite auto-immune,
– syndrome de Budd-Chiari,
– hémochromatose,
– maladie de Wilson,
– déficit en α1-antitrypsine…
| Clinique | PARACLINIQUE |
|---|---|
| signes d’insuffisance hépato-cellulaire signes d’hypertension portale |
Histologie (diagnostic de certitude) Echographie Tests non-invasifs |
A ) Clinique
Signes d’insuffisance hépato-cellulaire IHC
– Angiomes stellaires prédominant partie supérieure du thorax
– Erythrose palmaire, ongles blancs
– Ictère conjonctival ou cutané
– Fœtor hepaticus
– Encéphalopathie débutante : inversion du rythme nycthéméral, astérixis
– Hypogonadisme : atrophie des OGE, gynécomastie, troubles du cycle ou de la libido
Signes d’hypertension portale HTP
– Ascite
– Circulation veineuse collatérale abdo
– Splénomégalie
± Hépatomégalie ferme ou dure avec bord inférieur irrégulier
B ) Paraclinique
-
Examens de dépistage
> Signes biologiques d’appel
Bilan hépatique : peut être normal !
– Elévation modérée des transaminases et de la γGT
– Diminution du TP et du facteur V, élévation de l’INR
– Hypoalbuminémie
– Hyperbilirubinémie
– EPP : bloc β-γ en cas de cirrhose alcoolique
Autres
– Signes d’hypersplénisme (thrombopénie > leucopénie, anémie)
– Hyperferritinémie ± augmentation du CST liée le plus souvent à une baisse de synthèse de la transferrine
> Imagerie : échographie 1ère intention
Dysmorphies : contours irréguliers, atrophies et hypertrophies sectorielles (lobe gauche ++)
Signes d’HTP : splénomégalie, ascite, circulation veineuse collatérale ± flux inversé = hépatofuge dans la veine porte dans les formes sévères
Dépistage de complications (CHC)
-
Examens de confirmation
> Tests non-invasifs : recommandés en 1ère intention en cas de en cas de cirrhose compensée. Vérifier le caractère applicable ou non du test avant toute interprétation !
Tests semi-quantitatifs sanguins (Fibrotest, Fibromètre, Hepascore)
Technique échographique d’élastométrie impulsionnelle (FibroScan) : analyse de la vitesse de propagation d’une onde de cisaillement. Seuils selon l’étiologie, une cirrhose est fortement suspectée en cas de mesure > 12,5 kPa.
> Histologie 1A, 1B
La réalisation d’une PBH n’est en général plus nécessaire au diagnostic positif. Très spécifique, sensible à 80%, on peut la réaliser en 2ème intention pour des formes compensées asymptomatiques, après des tests non-invasifs.
Résultats : bandes de fibroses et nodules avec destruction de l’architecture normale
CI à la ponction-biopsie hépatique trans-pariétale (PBH)
– Dilatation diffuse des voies biliaires intra-hépatiques
– Trouble de l’hémostase non-corrigé * : plaquettes < 60 G/L, TP < 50%, TCA allongé
– Ascite *
* Dans ces 2 cas, on peut recourir à la PBH trans-jugulaire
3) Evolution 1A
A) Histoire naturelle
L’évolution dépend de la cause, la cirrhose n’apparait généralement qu’après 10-20 ans de pathologie chronique du foie.
B) Complications
Hémorragies digestives : plusieurs mécanismes souvent liés à l’HTP sont responsables d’hémorragie (rupture de varice oesophagienne ou gastrique, gastropathie d’HTP, ulcères)
Rétention hydro-sodée : ascite réfractaire / tendue (pouvant se compliquer de hernie ombilicale en particulier), OMI
Infections bactériennes : en particulier infection du liquide d’ascite !
L’infection d’ascite survient dans 10-30% des hospitalisations avec ascite cirrhotique (entérobactéries ++), souvent asymptomatique initialement puis tableau infectieux.
Encéphalopathie hépatique : asterixis, confusion, troubles de la vigilance
Des FdR sont identifiés et à rechercher systématiquement (EH spontanée = diagnostic d’élimination) :
– Infections bactériennes
– Hémorragies digestives
– Utilisation de sédatifs (anxiolytiques, hypnotiques)
– Insuffisance rénale
– Hyponatrémie profonde
– Constipation
Syndrome hépato-rénal : insuffisance rénale d’allure fonctionnelle (natriurèse effondrée, urée augmentée) mais ne répondant pas au remplissage vasculaire.
Le diagnostic est retenu en l’absence de choc nécessitant des vasopresseurs, d’anomalie du sédiment urinaire, de prise de néphrotoxique et d’anomalie à l’échographie rénale.
Carcinome hépato-cellulaire (CHC) : incidence de 1-5% / an chez le patient cirrhotique, dépistage échographique. L’α-foetoprotéine, trop peu sensible, n’est plus recommandée pour le diagnostic ou le dépistage (intérêt pronostique uniquement).
C) Pronostic
Dans les situations d’ascite réfractaire (résistant à un traitement optimal), l’espérance de vie à 1 an est d’environ 50%.
Le syndrome hépato-rénal survient souvent dans des cirrhoses très avancées et multi-compliquées, l’espérance de vie n’est que de quelques semaines dans ce cadre.
4) PEC
A ) Bilan 2
Bilan initial
| Bilan initial d’un patient cirrhotique |
|---|
| BIologie : bilan étiologique systématique 1A – Sérologies VHB / VHC / VHD – Glycémie à jeûn, bilan lipidique – Ferritinémie, CST – AAN, Ac anti-muscle lisse, anti-LKM1, anti-mitochondries – EPP – Cuprémie, cuprurie, céruléoplasmine – α1-antitrypsine |
| Autres éléments du bilan biologique – Bilirubine, ASAT, ALAT, γGT et PAL – TP, albuminémie – NFS-plaquettes |
| Imagerie – Echo-doppler abdominal – FOGD sauf faible risque de varices de grande taille = plaquettes > 150 G/L et élasticité hépatique < 20 kPa (contrôle tous les 2 ans, FOGD indiquée si l’un de ces paramètres change) |
Lorsque l’échographie est limitée ou qu’elle montre une lésion suspecte, il faudra réaliser une autre imagerie pour caractériser ces lésions (IRM, TDM)
Scores pronostiques : score de Child-Pugh et score MELD
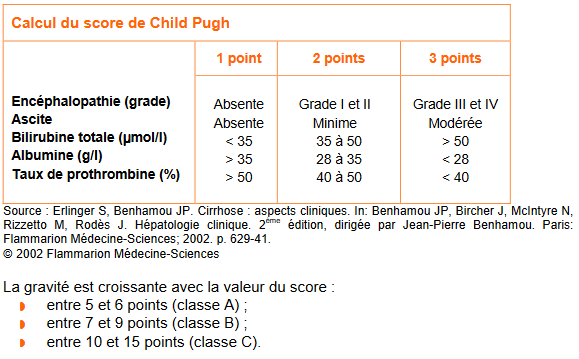 Note : la cirrhose impose d’adapter la posologie de nombreux médicaments. Certains deviennent contre-indiqués en cas de score Child B ou C (psychotropes, aminosides, AINS, AVK, antirétroviraux, IEC…)
Note : la cirrhose impose d’adapter la posologie de nombreux médicaments. Certains deviennent contre-indiqués en cas de score Child B ou C (psychotropes, aminosides, AINS, AVK, antirétroviraux, IEC…)
B ) Traitement 1A
Le traitement peut être séparé en 3 volets distincts
- PEC étiologique
– Arrêt de l’alcool (hépatite et/ou cirrhose alcoolique)
– Traitement des hépatites virales
– Acide urodésoxycholique dans la cirrhose biliaire primitive ± la cholangite sclérosante
– Corticoïdes systémiques + azathioprine dans les hépatites auto-immunes actives
– Hémochromatose : déplétion de fer par des saignées
– Syndrome de Budd-Chiari : Traitement anticoagulant
…
- PEC des complications
Se référer aux items spécifiques pour les hémorragies digestives et le CHC.
Ascite et oedèmes
– Traitement des poussées : régime hyposodé (2-4 g/j en sel) et diurétiques (spironolactone 75 mg/j ± furosémide), pas de restriction hydrique
– Ponction évacuatrice en cas d’ascite tendue, avec perfusion d’albumine à raison de 20g pour 2 litres évacués à partir du 5e litre
– Ascite réfractaire : ponctions itératives ; le TIPS (shunt porto-cave intra-hépatique) donne de meilleurs résultats mais n’est réalisable qu’en l’absence d’IHC avancée (MELD < 19, Child-Pugh < 13)
Infection de liquide d’ascite
– ATB 5-7 jours : céfotaxime 1ère intention, augmentin ou ofloxacine
– Perfusion d’albumine de J1 à J3
– Contrôle systématique par ponction d’ascite à 48h
Encéphalopathie hépatique
– Recherche et correction du facteur déclenchant ++
– SNG voire intubation si troubles de la conscience sévères
– Lactulose = traitement curatif ou en prévention secondaire ± associé à des ATB non-absorbables type rifaximine
Syndrome hépato-rénal : CAT en cas d’élévation de la créatininémie chez un patient cirrhotique
– Arrêt des néphrotoxiques
– Si échec, remplissage à l’albumine (1 g/kg/j)
– Si échec, association terlipressine ou noradrénaline (bénéfice transitoire avant transplantation si possible)
- Traitement curatif : transplantation hépatique
Le bénéfice de la transplantation n’est bien démontré qu’en cas de score MELD > 15-17 (sauf CHC ou complication de l’HTP).
Les indications comportent
– TP < 50% ou INR > 1,7 et ictère
– Ascite réfractaire / infection d’ascite
– Encéphalopathie chronique / épisodes répétés
– Hémorragies digestives répétées
– CHC
Contre-indications
– Age > 70 ans
– Co-morbidité grave et non-traitable
– Cancer récent non-hépatique
– Difficultés de suivi, troubles psy…
C ) Suivi 2
| SUIVI |
|---|
| Clinique : Consultation tous les 6 mois (sauf épisode de complications de la cirrhose, certaines comorbidités, effets indésirables justifiant une consultation supplémentaire) – Rechercher : Consommation d’alcool/de médicaments ou substances hépatotoxiques ; Signes d’insuffisance hépato-cellulaire et d’hypertension portale – Dépister les comorbidités et leur évolution – Mesurer le tour de taille et calculer l’indice de masse corporelle |
|
Biologie |
| Imagerie – Echographie abdominale couplée au doppler hépatique (Tous les 6 mois) – IRM ou Scanner si échographie non contributive – Endoscopie œso-gastro-duodénale 1A . Après 3 ans : Absence de varices, facteur causal contrôlé . Après 2 ans : Varices de grade I, facteur causal contrôlé/ Absence de varices, facteur causal non-contrôlé . Après 1 an : Varices de grade I, facteur causal non-contrôlé . Tous les 6-12 mois : Antécédents d’hémorragie sur varice œsophagienne |
D ) Prévention 1A
Hémorragies digestives
– Prévention primaire si varices grade II ou III : β-bloquants 1ère intention (objectif = fréquence cardiaque -25% ou < 55 bpm), ou ligatures endoscopique des varices
– Prévention secondaire : les β-bloquants sont systématiques, associés à des ligatures itératives
Infection d’ascite (prévention secondaire)
– Arrêt des diurétiques si possible ou poursuite à dose minimale efficace
– FQ (norfloxacine demi-dose) systématique au long cours discuté pour les malades avec une concentration de protides dans le liquide d’ascite < 10 g/L





Une réponse à “Cirrhose hépatique”
Dans le nouveau collège d’hepato, la surveillance de la NFS et de l’élasticité sont à réaliser tous les ans et non tous les 2 ans (pour pouvoir s’abstenir de la FOGD).
Le guide de la HAS date de 2008 et ne semble pas très à jour (après lecture tres rapide)