Endocrino
Fiche réalisée selon le plan MGS
Item ECNi 245
1) Généralite 1A
Déf : Hyperglycémie chronique secondaire à une carence totale en insuline par destruction auto-immune des cellules pancréatiques (voir la définition du diabète sucré, établie selon la glycémie).
Remarques
– Le terme de diabète insulino-dépendant est impropre et ne doit plus être utilisé
– Il existe des diabètes de type 1 idiopathique (absence d’auto-anticorps), non traité dans cette fiche (diabète cétosique du sujet noir, diabète suraigu japonais… )
Epidémiologie : En France
– 200 000 diabétique de type 1 1A (dont 12 000 enfants, 0,1 % des 0-15 ans 1B)
– Incidence de 7,8 / 100 000 / an
– Pic à l’adolescence (mais peut survenir à tout âge), sex-ratio = 1 1A, 90 % des diabètes de l’enfant sont de type 1 1B
Physiopathologie : un processus auto-immun responsable de l’insulite (inflammation des îlots de Langerhans et destruction cellulaire) survient à cause de facteurs…
– Génétiques (15% avec ATCD familiaux, oligogénique) : facteurs favorisants (HLA-DR3 et DR4, DQB1*0201 et DQB1*0302 ; autres) et protecteurs (HLA-DR2, DQB1*0602)
– Environnementaux (non identifiés) : les principaux suspects sont viraux, alimentaires (microbiote), théorie hygiéniste, lien insulino-résistance et obésité…
| Clinique | Paraclinique |
|---|---|
| Syndrome cardinal : polyuro-polydypsie, amaigrissement, polyphagie |
Glycémie veineuse Auto-anticorps |
A ) Clinique
Anamnèse
– début rapide voir explosif (quelques semaines)
– syndrome cardinal : polyuro-polydypsie + amaigrissement + polyphagie (chez le petit enfant : énurésie secondaire)
– troubles visuels transitoires par anomalie de la réfraction (souvent après correction de la glycémie)
Examen physique : très pauvre ! Eventuellement fonte musculaire, hépatomégalie (syndrome de Mauriac, exceptionnel), signe d’acidose métabolique jusqu’à l’acido-cétose.
Bandelette urinaire : glycosurie massive et cétonurie
Formes particulières : Diabète de type 1 lent, ou LADA (Latent Autoimmun Diabetes in the Adult) : début tardif, proche cliniquement d’un diabète de type 2.
B ) Paraclinique
Glycémie veineuse : Pour le diagnostic de diabète. Souvent > 3g/l. En présence d’un syndrome cardinal et d’une glycémie >2g/l, la glycémie à jeun n’est pas nécessaire (cf déf).
± Dosage des anticorps : 5 anticorps principaux ont été identifiés (97% des cas). Non indispensable au diagnostic devant la triade maigreur/amaigrissement + cétose + âge<35ans !
– Anticorps anti -îlots, -GAD, -IA2, -Insuline (1ère intention, anti-insuline ssi < 1 semaine du début de traitement 1B)
– Anticorps anti-ZnT8 (2e intention si les premiers sont négatifs 1B)
C ) Diagnostic différentiel
Diabète cétosique du sujet noir (diabète de type 1 sans auto-anticorps) : Décompensation cétosique initiale à traiter par insuline, puis possibilité d’arrêt de l’insulinothérapie dans 50% des cas. Episodes récurrents entrecoupé de rémission.
Diabète sucré secondaire : Les principales causes avec aspect clinique proche d’un diabète de type 1 sont :
– MODY, autre mutation de gène : maladie génétique dominante
– Syndrome de Wolfram : association illégitime avec atrophie optique, surdité, diabète insipide
– Mitochondiopathie : association illégitime avec surdité, cardiomyopathie, dystrophie maculaire, transmission matrilinéaire
– Cancer du pancréas, pancréatite chronique, mucoviscidose, hémochromatose
– Médicament : neuroleptiques, immunodépresseur
A) Histoire naturelle
Résumé par le schéma de G. Eisenbach
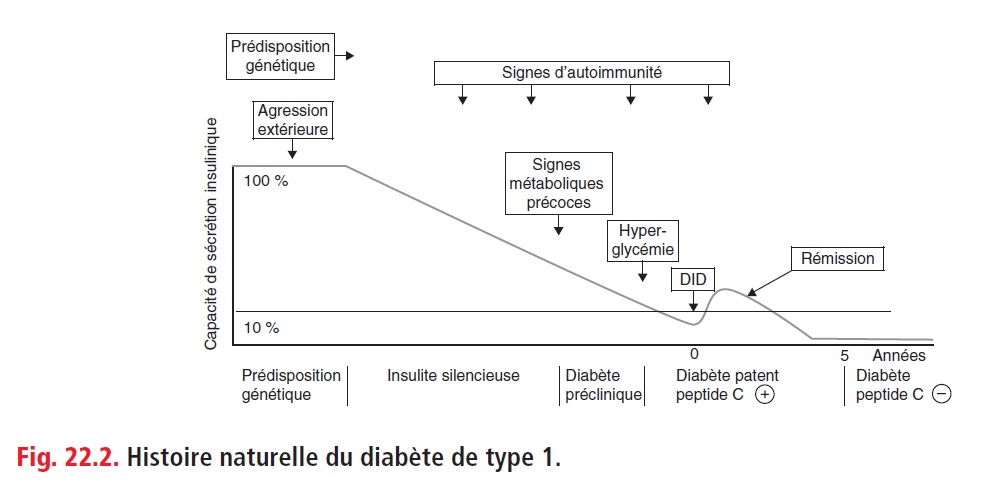
La phase « Rémission » ou « lune de miel » est étape classique après une prise en charge initiale, pendant laquelle le patient n’a besoin de très peu (voir pas du tout) d’insuline. Peut durer quelques mois.
B) Complications
On retrouve au long cours les mêmes complications que le diabète de type 2 (sauf coma hyperosmolaire et l’acidose lactique). Elles sont cependant absentes lors du diagnostic initial.
L’insuffisance rénale est la principale causes de mortalité 1A
A ) Bilan
- Bilan initial 1B
Dosage insuline + peptide C avec la mise en place d’une insulinothérapie, puis utile si diabète non auto-immun ou d’évolution atypique
Typage HLA utile pour déterminer le suivi au long cours (le dépistage familial par auto-Ac ± typage HLA actuellement non-recommandé en raison de l’absence de traitement préventif)
Bilan des complications : inutile initialement.
- Recherche d’une autre maladie auto-immune dans le cadre du syndrome poly-endocriniens auto-immun
Le diabète sucré de type 1 fait partie des syndromes poly-endocrinens auto-immuns (PEAI). Il existe dans 10-15% des cas une autre maladie auto-immune associée, en particulier :
– Thyroidopathie (Maladie de Basedow, thyroidite)
– Maladie d’Addisson
– Maladie de Biermer
– Maladie coeliaque
– Vitiligo
Recherche clinique ± dépistage des marqueurs biologiques suivants :
– anticorps anti-thyropéroxydase et/ou TSH
– anticorps anti-surrénale (ou anticorps anti-21-hydroxylase)
– anticorps anti-transglutaminase ± anti-endomysium
– anticorps anti-paroi gastrique ± anti-facteur intrinsèque et/ou gastrinémie à jeun
Remarques
– Importance d’une information sur les signes inauguraux de maladies auto-immunes 1A
– Les pédiatres recommandent systématiquement la recherche biologique des anomalies thyroïdiennes et de la maladie coeliaque, mais pas l’insuffisance surrénale ni la maladie de Biermer 1B
B ) Traitement
- Traitement par insuline
Schéma : Le schéma optimal est de type « basal-bolus » :
– 1 ou 2 injection d’analogues lents
– 3 injections prandiales d’analogues rapides
Remarque : les pompes portables permettent une injection continue d’insuline rapide (humaine ou analogue). Elles sont « plus contraignantes et plus chères que le traitement basal-bolus [et] à réserver aux échecs de l’insulinothérapie optimisée » 1A
Dose : variable selon chaque patient ! En général, moins de 1 U/kg/jour. Une méthode personnalisée (« insulinothérapie fonctionnelle ») permet d’adapter les doses, en distinguant
– l’insuline pour vivre = basale : environ 0,35 U/kg
– insuline pour manger : selon ratio Unité d’insuline / Unité alimentaire (10g de glucide)
– insuline pour traiter : adaptation de l’insuline selon l’auto-mesure
– insuline pour les activités physiques ou autre : adaptation de l’insuline selon l’activité
Remarques
– la résorption sous-cutanée dépend de nombreux facteurs, dont la profondeur (plus rapide IM que SC), la zone, l’environnement thermique et l’activité musculaire
– En situation de jeun, ne jamais arrêter l’insuline (risque d’acido-cétose). Au besoin, infusion de glucose.
- Surveillance glycémique
Autosurveillance glycémique : au moins 4 fois par jours (avant injection d’insuline)
Objectif glycémique généraux dans le diabète de type 1
– Matin à jeun : 0,9-1,20
– Avant les repas : 0,8-1,2
– 2h post-prandial : 1,2-1,8
– Au coucher : 1,5
– à 3h de matin ; > 0,8
Objectif HbA1c : l’HBA1c normale se situe entre 4% et 6%
– Enfant <6 ans : < 8,5%
– Enfant prépubère : < 8%
– Adolescent : <7% ou 7,5%
– Adulte hors grossesse : < 7%
– Personne âgée : selon clinique
- Autres PEC
> Éducation du patient et de son entourage ++
> Prise en charge des éventuels FdR CV
> Soutien psychologique
> Greffe de pancréas / d’îlots (actuellement indiquée en cas de néphropathie diabétique)
C ) Suivi
Tous les 3 mois
– Surveillance par diabétologue ou pédiatre-endocrinologie
– HbA1c 1B
Tous les ans
– Bilan des complications : à partir de 5 ans d’évolution, bilan identique au diabète de type 2 (FO, microalbuminurie, ECG, consultation dentiste) 1B
– Bilan lipidique, créat
– Recherche d’une autre pathologie auto-immune 1B : répéter la TSH annuellement ± la recherche d’Ac anti-TPO et la recherche de maladie coeliaque si le phénotype HLA est compatible.





4 réponses à “Diabète sucré de type 1”
Quelques zones d’ombres dans le ref des enseignants :
– Définition : Etant donné qu’il existe des diabète de type 1 non auto-immun et des diabète de type 2 avec carence absolue en insuline, quelle est vraiment la définition du diabète de type 1 ?!?
– Diagnostic : Pour le diagnostic, il est clairement indiqué qu’on peut se passer du dosage des anticorps devant la triade maigreur/ammaigrissement + cétose + âge <35ans. En pratique, réalise-t-on tout de même le dosage des anticorps ? Si oui dans quel but ?
– Traitement : la remarque sur les pompes portables est-elle toujours actuelle ?? Cette option thérapeutique me semble personnellement meilleure !
– Traitement : la forme LATA se traite-elle comme un diabète de type 1 ou de type 2 (avec ADO) ?
Des réponses de spécialistes sont les bienvenues !!
Concernant le bilan, on peut rajouter dans la partie « suivi au long cours » :
– bilan lipidique, créat, microalbuminurie, ECG une fois/an ;
– examen ophtalmo (fond d’œil, rétinographie) une fois/an ;
– consult annuelle chez le dentiste
Infos tirées du ref d’endoc, 3ème édition
Bonjour, merci pour votre commentaire !
Ce bilan correspond au bilan des complications du diabète de type 2 (mieux développé dans la fiche dédiée), il est effectivement ‘re-développé’ par les endocrinologues dans le diabète de type 1. Les pédiatres précisent qu’il ne doit être réalisé qu’après 5 ans d’évolution.
Je fais les modifications pour rendre cela plus clair !
Question pratique : devant un tableau classique en consultation de MG, éventuellement complété d‘une BU+, quelle est la CAT ?! Hospitalisation (via urgence) ? Glycémie pour confirmer le dg ? Consultation rapide chez endoc ?! Mise en place d‘un traitement en ambulatoire ?!