Cardio
Fiche réalisée selon le plan MGS
Item ECNi 232
1) Généralités
Déf : « Symptômes typiques pouvant être accompagnés par des signes cliniques secondaires à une atteinte structurale ou fonctionnelle du coeur, entrainant une diminution de la fonction cardiaque ou une augmentation des pressions de remplissage, au repos ou à l’effort » 5.
Remarque : L’insuffisance cardiaque chronique droite isolée est traitée séparément.
- Physio 1
Mécanisme de l’insuffisance cardiaque :
– altération de la fonction systolique = diminution de l’inotropisme
– altération de la fonction diastolique = diminution de la capacité de dilatation
– augmentation des résistances périphériques
Mécanisme compensateur : action bénéfique dans l’immédiat mais néfaste au long cours.
– cardiaque : augmentation de la fréquence cardiaque, dilatation et hypertrophie ventriculaire
– périphérique : activation du système adrénergique et du SRAA
- Terminologie 5
On distingue 3 types selon la fonction d’éjection du ventricule gauche :
– Insuffisance cardiaque à fonction systolique préservée (HFpEF = Hearth failure with preserved ejection fraction) : FEVG > 50%
– Insuffisance cardiaque à fonction systolique intermédiaire (HFmrEF = HF with mid-range EF) : FEVG entre 40-50%
– Insuffisance cardiaque à fonction systolique réduite (HFrEF = HF with reduced EF) : FEVG < 40%
- Etiologies 1
Toutes les pathologies cardiaques peuvent entraîner une insuffisance cardiaque :
– Atteinte ischémique
– Valvulopathies
– HTA
– Cardiomyophatie hypertrophique, dilatée et restrictive
– Trouble du rythme
– Causes congénitales
– Cause péricardique : Péricardite constrictive chronique, tamponnade
Remarque :
– le bloc de branche gauche n’est pas une cause d’insuffisance cardiaque mais peut entraîner une diminution de la FEVG de 20% ! 0
– le rétrécissement mitral peut provoquer une hypertension pulmonaire post-capillaire (équivalent à une insuffisance cardiaque gauche) mais sans atteinte ventriculaire gauche.
2) Diagnostic
| Clinique | Paraclinique |
|---|---|
| dyspnée + asthénie ± signes cliniques |
ETT ± biomarqueurs cardiaques |
A ) Clinique 1
Anamnèse :
– Dyspnée selon la classification NYHA
– Dyspnée paroxystique nocturne, asthme cardiaque, toux à l’effort ou en décubitus, hémoptysie
– Asthénie, faiblesse musculaire
– Trouble digestif, trouble des fonctions cognitives… (en cas d’insuffisance sévère)
– Symptômes d’insuffisance cardiaque droite : hépatalgie d’effort ou de repos, pesanteur de l’hypochondre droit
– stade 1 : des efforts extrêmes inhabituels
– stade 2 : des efforts importants (montée des escaliers > 2 étages)
– stade 3 : des efforts minimes (montée des escaliers < 2 étages)
– stade 4 : de repos, orthopnée
Examen clinique :
– Auscultation cardiaque : tachycardie, souffle d’insuffisance mitrale ou tricuspidienne fonctionnel, galop, déviation du choc de pointe vers le bas / la gauche
– Auscultation pulmonaire : crépitants bilatéraux des bases, épanchement pleural
– Signes d’insuffisance cardiaque droite : rétention hydro-sodée (dont oedème des membres inférieurs ++ ) avec prise de poids, reflux hépato-jugulaire, HMG douloureuse.
B ) Paraclinique 5
ETT (systématique) : mesure
– Fonction systolique gauche (FEVG) ++
– Fonction diastolique gauche
– Fonction du ventricule droit et pression de l’artère pulmonaire
(et recherche étiologique)
± Biomarqueurs cardiaques (petpide natriurétique) 2
– BNP : chez un patient non traité présentant des symptômes, un taux < 100 pg/mL exclut le diagnostic. (ou < 35 pg/ml 5)
– NT-proBNP : chez un patient non traité présentant des symptômes aigus, un taux < 300 pg/mL exclut le diagnostic (ou < 125 pg/ml 5)
Remarque : en ambulatoire, dosage d’un peptide (au choix) ssi tableau clinique atypique (pas de dosage en dépistage ou si tableau clinique typique). Un taux faible exclut le diagnostic. Un taux élevé doit aboutir à une consultation cardio.
ECG (non indispensable au diagnostic positif) : signe d’hypertrophie ventriculaire / auriculaire gauche systolique ou diastolique, pathologie cardiaque sous jacente.
RxT (non utile au diagnostic positif) : ± signes de dilatation du ventricule gauche, d’OAP minime.
IRM cardiaque : rarement, si l’ETT n’est pas contributif
Critères diagnostiques 5 :
1- symptômes (indispensable) ± signes cliniques
2- FEVG < 40%
3- Élévation des biomarqueurs cardiaques ET anomalie à l’écho (anomalie structurelle ou dysfonction diastolique)
1+2 => Insuffisance cardiaque à fonction systolique réduite
1+3 => Insuffisance cardiaque à fonction systolique modérée ou préservée
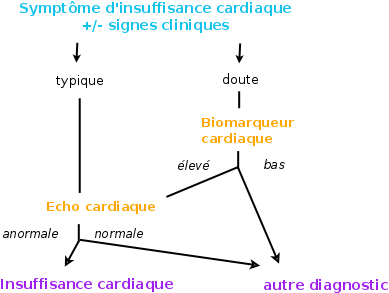
=> En pratique : algorithme pour le diagnostic d’insuffisance cardiaque 0
3) Evolution 1
Histoire naturelle : chronique avec poussées évolutives jusqu’à l’insuffisance cardiaque globale.
– écart du régime sans sel
– pathologie cardiaque aigüe (trouble du rythme, trouble de conduction, IdM, valvulopathie aigüe, poussée d’HTA)
– pathologie pulmonaire aigüe (infection broncho-pulmonaire, EP, asthme)
– toutes infections
Complications :
– OAP cardiogénique +++
– Hypertension pulmonaire (HTP groupe 2)
– trouble du rythme ventriculaire / supra-ventriculaire
– complication thrombo-embolique (AVC, EP…)
– trouble hydro-électrolytique, insuffisance rénale fonctionnelle
Pronostic : sévère dans tous les cas (50% des décès à 5 ans). Facteurs de mauvais pronostic 4 :
– Grand âge, cardiopathie ischémique, arrêt cardiaque ressuscité
– NYHA 3-4
– TA basse
– Insuffisance rénale chronique grade IV
– FEVG effondrée, QRS élargis
– Pic VO2 max < 14 mL/kg/min
– BNP élevée, hyponatrémie
4) PEC
A ) Bilan
- Initial (étiologique-complications-facteurs aggravants) 5
| Examens du bilan initial |
|---|
| Imagerie RxT, ECG, ETT |
| Bio – bilan des FdR CV (dont glucose, bilan lipidique) – recherche étio = TSH, bilan martial, autre selon FdR – recherche complications = NFS, iono, bilan rénal et hépatique |
| Coro (si suspicion de cardiopathie ischémique) |
| Autres (à la recherche d’un facteur aggravant si signes cliniques) 0 * – Holter ECG – tensionnel – Oxymétrie nocturne, EFR |
* D’autres causes de dyspnée – asthénie sont souvent associée à l’insuffisance cardiaque et doivent être recherchées en cas de suspicion clinique :
– Trouble du rythme ventriculaire paroxystique
– Poussée d’HTA
– Syndrome d’apnée du sommeil, BPCO
– Anémie
- Au long cours 0
Evaluer régulièrement les facteurs pronostiques !
Dyspnée selon échelle NYHA
VO2max pendant un test d’effort (ou test de marche des 6 minutes)
ETT : Réalisé dans les cas suivants 3
– 6-12 mois post-diagnostic d’une insuffisance cardiaque gauche systolique
– modification de l’état clinique du patient
– introduction d’un médicament susceptible de modifier l’état clinique
– évaluation de l’efficacité du traitement
– pré chirurgie extra-cardiaque à risque élevé
Marqueurs biologiques 2 (BNP et NT-proBNP) : Ils ne doivent pas être utilisés dans le suivi normal, mais uniquement en cas de doute (signe atypique) d’une décompensation. Il doit être alors prescrit le même peptide dans le même laboratoire à chaque fois (pour un patient donné)
B ) Traitement
- Mesures générales 1
! Education !
Règles hygiéno-diététique :
– activité physique régulière
– régime pauvre en sel <6 g/j
± restriction hydrique 1,5-2 L/j en cas d’insuffisance sévère 5
– surveillance du poids
– Pas d'(auto-)médication par AINS et Coxibs (risque de décompensation) 6
Autres :
– PEC étio si possible
– vaccinations anti-grippale et anti-pneumocoque conseillées
– prévention de la MTEV en cas d’alitement
– Implications professionnelles : interdiction aux métiers avec efforts physiques importants (manutention, BTP…) ou à risque (chauffeur PL, transports en commun)
- Traitement médicamenteux5
Pour les patients avec insuffisance cardiaque à fonction systolique réduite (HFrEF)
Les IEC et béta-bloquants (en association) sont indiqués chez tous les patients symptomatiques (NYHA 2-4). Les autres traitements sont indiqués si les mesures générales et de 1ère ligne ne sont pas suffisantes (patient toujours symptomatique NYHA 2-4)
> Traitements de 1ère ligne :
– IEC. Introduction faible dose puis augmentation progressive jusqu’à dose maximale tolérée (si CI : remplacer par ARA2)
– Béta-bloquant. Introduction à faible dose puis augmentation progressive jusqu’à dose maximale tolérée
> Traitements de 2nde ligne :
– Anti-aldostérone. Ajout au traitement de 1ère ligne en cas de persistance des symptômes et FEVG < 35%
Remarque 6 : pas d’ajout d’un ARA2 à une bithérapie IEC + anti-aldostérone
> Traitements de 3e ligne :
– Inhibiteur de la néprisline et du récepteur à l’angiotensine (Valsartan/sacubritil) : à la place de l’IEC
– Ivabradine (ssi rythme sinusal > 70 bpm)
– Digoxine, hydralazine, N-3 PUFA, Hydralazine et isocorbide dinitrate…
Remarques :
– Diurétique de l’anse : indiqué dans un but symptomatique uniquement (si signe congestif), à dose minimale efficace
– Inhibiteur calcique : CI !! 5,6
– Statine, anticoagulant, inhibiteur de la rénine : aucune efficacité dans l’insuffisance cardiaque
Pour les patients avec insuffisance cardiaque à fonction systolique préservée ou intermédiaire (HFpEF et HFmdEF)
Il existe peu d’études. Seuls les diurétiques sont recommandés en cas de symptômes congestifs.
- Autres possibilités thérapeutiques 5
Pace-maker : permet une resynchronisation ventriculaire. Indications (doivent être toutes réunies)
– NYHA II-IV sous traitement médical optimal
– FEVG < 35%
– Rythme sinusal et QRS larges (>130ms) 5,6
Défibrilateur automatique implantable : en prévention de la mort subite, indication si
– ATCD d’arythmie ventriculaire
– Patient symptomatique (NYHA II-III) après 3 mois d’un traitement optimal + FEVG < 35% + pathologie ischémique ou cardiomyopathie dilatée
Remarque : CI si NYHA IV (sauf si candidat à une resynchronisation, une greffe ou une assistance ventriculaire 6) ; espérance de vie < 1 ans ; < 40j post-infarctus
Greffe 0 : technique rare de dernier recours (pas de limite d’âge mais rarement après 65 ans).
Ventilation auto-asservie 6 : indications ?
Non recommandée en cas de FEVG < 45% et apnée centrale prédominante





7 réponses à “Insuffisance cardiaque chronique”
Ni le ref. de cardio ni la reco de l’ESC ne parle d’ « insuffisance cardiaque gauche » mais simplement d’ « insuffisance cardiaque » (« heart failure »). Le titre de la fiche a donc été modifié.
L’ESC ne parle jamais d’insuffisance cardiaque droite…
Plusieurs infos présentes dans le ref. de cardio première édition semblent avoir disparues… en ref 0 dans la fiche
L’ESC 2016 propose un algorithme pour le diagnoctic, comportant de nombreux symptômes et signes cliniques. Ces différents crtières ne semblent cependant pas reposer sur des études cliniques et ne sont pas tous très facile à identifier chez les patients. Il a donc été modifié par l’algorithme présent dans cette fiche.
Voir l’algorithme original de l’ESC (remarque : il parle dedans de « murmure cardiaque ». Est ce que cela correspond au souffle fonctionnel ?)
Pour le dosage des peptides : quelques infos (de 2009…) sur le site esculade, notament les dg diff. A noter que le taux est beaucoup plus élevé chez les personnes âgées (NT-proBNP jusqu’à 1800pg/ml)
La reco 6 (HAS) parle de ventilation auto-asservie. Qu’est ce que c’est ?!?
il n’est pas fait mention des ISGLT2 dans le traitement de l’insuffisance cardiaque,avec ou sans diabète
Merci pour votre commentaire ! Pourriez-vous nous indiquer vos sources svp (éventuellement “expérience professionnelle” avec votre spécialité si cela correspond simplement à votre pratique) ?